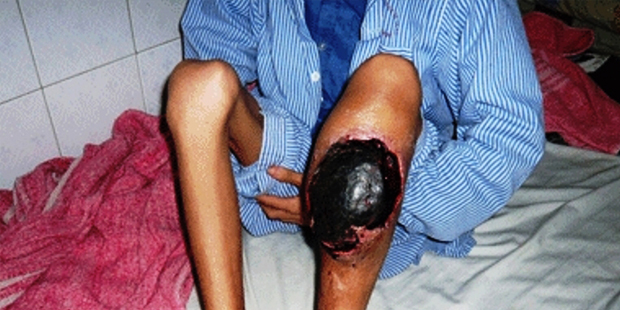
Điều trị dự phòng – Hy vọng cho người có hemophilia
Tại các nước phát triển, điều trị dự phòng cho người có hemophilia đã được triển khai hàng chục năm qua, giúp cho người bệnh có cuộc sống gần như người bình thường. Tuy nhiên tại Việt Nam trong những năm qua, phần lớn người bệnh chỉ được điều trị khi đã bị chảy máu, dẫn đến người bệnh phải chịu nhiều đau đớn, biến chứng, giảm chất lượng cuộc sống. Trong thời gian gần đây, điều trị dự phòng đang từng bước được triển khai tại Viện Huyết học – Truyền máu TW, giúp người bệnh hạn chế được tình trạng chảy máu, phòng ngừa hiệu quả các biến chứng.

Điều trị dự phòng là gì?
Đó là quá trình truyền thường xuyên các yếu tố đông máu cô đặc hoặc tác nhân đông máu để ngăn ngừa chảy máu. Ý tưởng về phương pháp điều trị này xuất phát từ việc quan sát những người mắc hemophilia mức độ trung bình hoặc nhẹ (có mức yếu tố đông máu từ 1% trở lên) hiếm khi bị chảy máu tự phát. Họ cũng ít bị tổn thương khớp hơn những bệnh nhân hemophilia mức độ nặng.
Các bác sĩ tin rằng nếu bệnh nhân có thể giữ mức yếu tố tối thiểu khoảng 1% cùng với việc thường xuyên truyền các yếu tố đông máu cô đặc, họ có thể giảm nguy cơ chảy máu và ngăn ngừa tổn thương khớp.
Kể từ đó, các nghiên cứu quan trọng đã chỉ ra rằng trẻ em được điều trị theo phương pháp này ít bị chảy máu hơn và có khớp khỏe mạnh hơn. Điều trị dự phòng hiện là mục tiêu điều trị cho những người mắc hemophilia mức độ nặng, cho phép họ duy trì hoạt động và tham gia đầy đủ hơn vào cuộc sống hàng ngày.
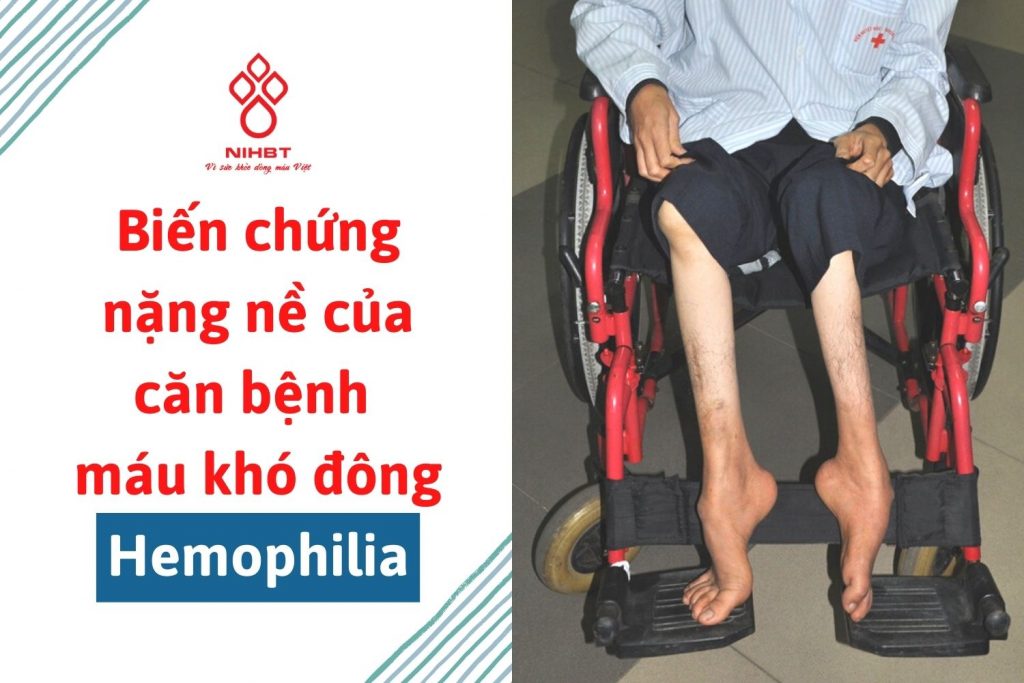
Các loại điều trị dự phòng
Nếu như việc điều trị theo từng đợt hoặc “theo yêu cầu”, được thực hiện để ngừng việc chảy máu đã diễn ra, điều trị dự phòng được đưa ra để ngăn chặn chảy máu trước khi nó bắt đầu.
| Loại điều trị | Định nghĩa | Ghi chú |
| Điều trị theo giai đoạn (“theo yêu cầu”) | Điều trị tại thời điểm bị chảy máu | |
| Điều trị dự phòng liên tục
Điều trị cấp một |
Điều trị liên tục thường xuyên, bắt đầu trước 3 tuổi và trước khi chảy máu khớp lớn lần thứ hai | Thực hiện thường xuyên trong khoảng thời gian vài tháng và thường là hàng năm |
| Điều trị cấp hai | Điều trị liên tục thường xuyên, bắt đầu sau 2 lần chảy máu khớp lớn trở lên nhưng trước khi bệnh khớp khởi phát | |
| Điều trị cấp ba | Điều trị liên tục thường xuyên, bắt đầu sau khi bệnh khớp khởi phát để ngăn ngừa tổn thương thêm | |
| Điều trị dự phòng ngắt quãng (“định kỳ”) | Điều trị để ngăn ngừa chảy máu trong thời gian ngắn, chẳng hạn như trong và sau khi phẫu thuật | Thực hiện trong thời gian ngắn hơn, thường là vài tuần hoặc vài tháng |
Liều lượng và lịch trình điều trị dự phòng
Điều trị dự phòng là việc truyền thường xuyên các yếu tố đông máu cô đặc nhằm cố gắng nâng cao mức yếu tố đông máu và luôn giữ ở mức 1% hoặc cao hơn. Có một số cách để đạt được điều này; tuy nhiên, cách thực hiện khác nhau giữa các quốc gia hay thậm chí trong cùng một quốc gia.
Các nghiên cứu vẫn đang được tiến hành để xác định lịch dùng thuốc tốt nhất (còn được gọi là “phác đồ”).
Một lịch trình điều trị nên bao gồm:
- Loại yếu tố được sử dụng
- Liều yếu tố được sử dụng với mỗi lần tiêm
- Tần suất điều trị được thực hiện
- Thời điểm (trong ngày hoặc trong tuần) việc điều trị được thực hiện
| Các yếu tố cần xem xét khi thiết kế phác đồ điều trị dự phòng:
· Độ tuổi bắt đầu · Tuổi hiện tại · Tiếp cận tĩnh mạch · Các triệu chứng chảy máu · Tình trạng khớp · Mức độ và thời gian hoạt động thể chất · Sự sẵn có của yếu tố đông máu cô đặc · (các) kích thước của các lọ yếu tố đông máu cô đặc có sẵn |
Hiện có hai phác đồ đang được sử dụng cho lại thông tin lâu dài:
- Phác đồ Malmö: Tiêm 25–40 IU/kg, ba lần một tuần cho những người mắc hemophilia A và hai lần một tuần cho người bệnh hemophilia B.
- Phác đồ Utrecht: Tiêm 15–30 IU/kg, ba lần một tuần cho bệnh nhân hemophilia A và hai lần một tuần cho hemophilia B.
Ở các quốc gia có nguồn lực hạn chế đáng kể, dự phòng liều thấp được sử dụng thường xuyên hơn (ví dụ, 10–15 IU/kg, 3 lần mỗi tuần) có thể là một lựa chọn hiệu quả. Mặc dù đây là những phác đồ được nghiên cứu rộng rãi nhất, nhưng quy trình cuối cùng vẫn chưa được xác định.
Cá nhân hóa điều trị dự phòng
Chúng ta đang bước vào một kỷ nguyên mà việc điều trị cho từng người bệnh đang trở nên khả thi hơn thay vì điều trị bệnh của họ. Để có hiệu quả rõ nhất, một phác đồ điều trị phải được điều chỉnh cho phù hợp với từng cá nhân dựa trên độ tuổi, kiểu chảy máu, sức khỏe khớp, mức độ và thời gian hoạt động thể chất, mức yếu tố đông máu và khả năng tuân thủ quy trình của họ. Các phác đồ dự phòng cũng phải đủ linh hoạt để thay đổi theo thời gian khi hoàn cảnh của từng người bệnh thay đổi.
Kiến thức về dược động học của người bệnh – tức là cách cơ thể hấp thụ, phân phối và loại bỏ một loại thuốc – có khả năng giúp cá nhân hóa việc điều trị khi kết hợp với các thông tin khác.
Yếu tố cô đặc tác dụng kéo dài
Các công thức yếu tố đông máu cô đặc mới với thời gian bán hủy kéo dài (chúng duy trì ở mức cao hơn trong thời gian dài hơn trong cơ thể) được thiết kế để duy trì mức độ yếu tố đông máu cô đặc trong máu trong thời gian dài hơn, có nghĩa là người bệnh sẽ phải tiêm thưa hơn và/hoặc sẽ cần ít lần tiêm hơn để đạt được kết quả tương tự. Sự sẵn có của các loại thuốc này có thể thay đổi cách thực hiện điều trị dự phòng. Chúng có tiềm năng làm tăng việc áp dụng phương pháp dự phòng ở người bệnh, cải thiện sự tuân thủ của người bệnh và cải thiện kết quả điều trị.
Giám sát kết quả
Hơn ba thập kỷ nghiên cứu đã chỉ ra rằng điều trị dự phòng liên tục cho ra kết quả tốt hơn so với điều trị theo yêu cầu để giảm tần suất chảy máu và ngăn ngừa hoặc trì hoãn tổn thương khớp.
Những người bệnh hemophilia đang được điều trị theo phương pháp này nên được đánh giá thường xuyên để đảm bảo rằng các mục tiêu điều trị đang được đáp ứng và thực hiện bất kỳ điều chỉnh cần thiết nào đối với kế hoạch điều trị. Những đánh giá này nên bao gồm:
- Tình trạng/sức khỏe khớp
- Tần suất chảy máu
- Hạn chế trong hoạt động
- Hội nhập tâm lý xã hội
Có sẵn một số công cụ đánh giá để đo và theo dõi tình trạng và chức năng của khớp, các kiểu chảy máu và chất lượng cuộc sống. Để biết thêm thông tin về các công cụ đánh giá kết quả, hãy tham khảo Bản tổng hợp trực tuyến các công cụ đánh giá của WFH (www.wfh.org/assessment_tools).
Sự phát triển của chất ức chế cũng nên được theo dõi ở tất cả các bệnh nhân. Sự phát triển chất ức chế đặc biệt phổ biến ở những người bệnh hemophilia nặng trong 75 lần điều trị đầu tiên với yếu tố đông máu cô đặc. Hơn 50% chất ức chế phát triển trong vòng 15 ngày tiếp xúc đầu tiên.
Khi nào nên bắt đầu và dừng lại
Vẫn còn nhiều ý kiến khác nhau về thời điểm tốt nhất để bắt đầu và ngừng điều trị dự phòng. Cách tiếp cận hiệu quả nhất về chi phí là bắt đầu điều trị dự phòng sớm để bảo tồn khớp được bình thường. Dự phòng đã là tiêu chuẩn chăm sóc ở nhiều nước châu Âu trong hơn 50 năm, tuy nhiên chi phí cao kèm theo đã cản trở việc áp dụng trên quy mô rộng.
Khả năng tiếp cận với số lượng lớn các yếu tố đông máu cô đặc cần thiết cho điều trị dự phòng chắc chắn là một yếu tố quan trọng trong việc xác định thời điểm bắt đầu và thời gian nên tiếp tục điều trị.
Ở những quốc gia có sẵn phương pháp điều trị, hầu hết đều đồng ý rằng nên bắt đầu điều trị dự phòng trước khi xảy ra tổn thương khớp không thể phục hồi. Một số bác sĩ tin rằng nó nên bắt đầu sau khi chảy máu khớp đầu tiên, hoặc đến một độ tuổi nhất định (thường là hai hoặc ba tuổi). Những người khác thì khuyên rằng nên đợi cho đến khi xuất hiện hai hoặc nhiều lần chảy máu.
Khi việc tiếp cận với các yếu tố đông máu cô đặc bị hạn chế, liều dự phòng thấp hơn được cho thường xuyên hơn có thể là một lựa chọn hiệu quả. Để cho phép tiếp cận rộng rãi hơn với điều trị dự phòng, cần có các nghiên cứu về hiệu quả chi phí để xác định liều lượng hiệu quả tối thiểu, từ đó tối đa hóa sản phẩm điều trị cho số lượng bệnh nhân lớn nhất.
Cũng không rõ liệu tất cả người bệnh có nên tiếp tục điều trị dự phòng vô thời hạn khi họ trưởng thành hay không. Mặc dù một số nghiên cứu cho rằng thanh niên có thể không cần điều trị dự phòng, nhưng vẫn cần nhiều nghiên cứu hơn trước khi đưa ra khuyến cáo rõ ràng. Người bệnh thường tự mình quyết định có tiếp tục điều trị dự phòng nữa hay không.
Rào cản và thách thức
Chi phí và khả năng tiếp cận các sản phẩm điều trị
Rào cản lớn nhất đối với việc điều trị dự phòng lâu dài là chi phí điều trị. Điều trị dự phòng chỉ có thể thực hiện được nếu có sự phân bổ nguồn lực đáng kể cho việc chăm sóc bệnh hemophilia. Tuy nhiên, nó có hiệu quả về mặt dài hạn vì nó giúp loại bỏ chi phí cao liên quan đến việc quản lý các khớp bị tổn thương sau đó và cải thiện chất lượng cuộc sống.
Điều rất quan trọng là phải thu thập và cung cấp bằng chứng khoa học giải thích cho chi phí điều trị cao, ngay cả ở những quốc gia có truyền thống đầu tư đáng kể vào điều trị hemophilia và nơi mà việc điều trị dự phòng đã được coi là tiêu chuẩn chăm sóc.
Ở những quốc gia mà việc tiếp cận với các yếu tố đông máu cô đặc bị hạn chế, hầu hết bệnh nhân không thể điều trị dự phòng. Tuy nhiên, một số nước hiện đang bắt đầu điều trị dự phòng liều thấp ở trẻ em. Dữ liệu theo dõi của những bệnh nhân này sẽ rất quan trọng trong việc xác nhận những ảnh hưởng lên khớp của họ. Bệnh nhân và nhà cung cấp dịch vụ chăm sóc sức khỏe phải làm việc cùng nhau để vận động cho một chương trình chăm sóc bệnh hemophilia quốc gia và chi trả đủ cho các yếu tố đông máu cô đặc.
Các điều chỉnh đối với quy trình điều trị dự phòng, chẳng hạn như sử dụng liều thấp hơn yếu tố cô đặc một cách thường xuyên hơn, cũng có thể là một lựa chọn hiệu quả. Các nghiên cứu về hiệu quả chi phí được thiết kế để xác định liều lượng tối thiểu cần thiết để cho phép tiếp cận điều trị dự phòng trên toàn thế giới.
Tiếp cận tĩnh mạch
Điều trị dự phòng yêu cầu phải tiêm thường xuyên và có thể khó tìm được tĩnh mạch phù hợp ở trẻ rất nhỏ mắc hemophilia.
Một thiết bị tiếp cận tĩnh mạch cấy ghép (ví dụ như Port-A-Cath) có thể giúp cho việc tiêm trở nên dễ dàng hơn và có thể được yêu cầu để thực hiện điều trị dự phòng ở trẻ nhỏ. Tuy nhiên, có những rủi ro liên quan đến việc sử dụng các thiết bị này, bao gồm nguy cơ nhiễm trùng cục bộ và hình thành các cục máu đông gây tắc nghẽn. Những rủi ro này cần được cân nhắc cùng với những lợi thế của việc bắt đầu điều trị dự phòng tích cực sớm. 70% trẻ em có thể điều trị theo phương pháp này sớm mà không cần thiết bị tiếp cận tĩnh mạch. Một lựa chọn quan trọng là bắt đầu điều trị dự phòng mỗi tuần một lần vì nó không yêu cầu cấy ghép Port-A-Cath, giúp bệnh nhân và gia đình chấp nhận việc điều trị dễ dàng hơn.
Sự tuân thủ
Việc tuân thủ theo kế hoạch điều trị thường được định nghĩa là mức độ bệnh nhân dùng thuốc theo chỉ định của nhà cung cấp dịch vụ chăm sóc sức khỏe của họ. Theo Tổ chức Y tế Thế giới, tỷ lệ không tuân thủ điều trị bằng thuốc có thể thay đổi từ 15% đến 93%, với tỷ lệ trung bình ước tính là 50%.
Việc tuân thủ một phác đồ điều trị dự phòng là rất quan trọng cho sự thành công của phác đồ ấy. Điều trị dự phòng có hiệu quả nhất nếu mức yếu tố liên tục được duy trì trên mức mục tiêu. Bỏ lỡ hoặc bỏ qua một liều có thể làm cho mức độ yếu tố đông máu giảm xuống dưới mục tiêu này, làm tăng nguy cơ chảy máu. Chảy máu xảy ra trong khi người bệnh đang điều trị dự phòng được gọi là “chảy máu đột phá”.
Bệnh nhân và nhà cung cấp dịch vụ chăm sóc sức khỏe phải làm việc cùng nhau để đảm bảo rằng phác đồ này có thể quản lý được đối với người mắc hemophilia và gia đình của họ. Việc tuân thủ phác đồ của người bệnh nên được đánh giá thường xuyên trong các lần tái khám và các chiến lược để cải thiện sự tuân thủ, bao gồm cả những thay đổi đối với phác đồ, nên được thực hiện bất cứ khi nào có thể.
Theo Liên đoàn Hemophilia Thế giới
Thanh Hà (dịch)
Bài viết liên quan
Ai có thể bị Hemophilia và bệnh biểu hiện như thế nào?
09 Tháng Hai, 2020Hemophilia là một bệnh di truyền và hầu hết bệnh nhân hemophilia là nam giới. Bệnh gặp ở khắp nơi trên thế giới với tỷ lệ khoảng 1: 5.000 trẻ…
Bệnh máu khó đông (Hemophilia) là gì và cách điều trị
12 Tháng Tư, 2021Bệnh máu khó đông hay còn gọi là hemophilia là một bệnh chảy máu di truyền gây ra do giảm hoặc bất thường chức năng yếu tố đông máu. Đặc…
Bệnh máu khó đông (hemophilia) di truyền như thế nào?
09 Tháng Một, 2020Nếu bố là bệnh nhân hemophilia (máu khó đông) và mẹ là người bình thường thì tất cả con gái đều mang gen hemophilia. Con trai của người này hoàn…