Khi nào nên chuyển đổi điều trị lơ xê mi kinh dòng bạch cầu hạt?
Bệnh Lơ xê mi kinh dòng bạch cầu hạt (CML) là bệnh thuộc hội chứng tăng sinh tủy mạn ác tính, chiếm khoảng 0,2% bệnh lý ung thư nói chung và chiếm khoảng 10 % bệnh Lơ xê mi ở người lớn [1].

Mục tiêu điều trị bệnh lơ xê mi kinh dòng bạch cầu hạt
1. Kéo dài thời gian sống song song với việc nâng cao chất lượng cuộc sống của người bệnh
2. Ngăn cho bệnh không tiến triển
3. Giảm thiểu độc tính, các tác dụng phụ khi dùng thuốc
4. Đạt được tình trạng lui bệnh phân tử sâu (DMR – deep molecular response) và lui bệnh không cần phải điều trị (TFR – treatment-free remission) [2][3].
Để đạt được những mục tiêu trên thì sự ra đời của các thuốc nhắm đích TKIs đóng vai trò hết sức tiên quyết và quan trọng.
Xét nghiệm di truyền sinh học phân tử định lượng gen BCR – ABL (RQ-PCR – Real time Quantitative Polymerase Chain Reaction) sớm và thường xuyên giúp mang lại hiệu quả tối ưu trong điều trị bệnh CML [4][5].
Theo kết quả thử nghiệm IRIS (International Randomized Study of Interferon and STI571) đối với Imatinib – thuốc TKI thế hệ 1 cho thấy đa số người bệnh dung nạp thuốc tốt, tỷ lệ sống thêm không tiến triển của bệnh và sống thêm toàn bộ tương ứng là 92% và 85% sau 8 năm, tỷ lệ gặp tác dụng không mong muốn là rất thấp.
Tuy nhiên, kết quả theo dõi sau nhiều năm cho thấy có một tỷ lệ nhất định người bệnh có biểu hiện không dung nạp với Imatinib (gặp các tác dụng phụ khi sử dụng thuốc) hoặc xuất hiện các đột biến điểm gen BCR – ABL gây kháng thuốc [6]. Có khoảng trên 100 vị trí và trên 136 loại đột biến được phát hiện [7].
Vậy khi nào nên chuyển đổi điều trị?
Qua thực tế lâm sàng và theo dõi bằng các chỉ số xét nghiệm, khi người bệnh không còn đáp ứng điều trị hoặc không dung nạp thuốc, cần chuyển đổi điều trị. Phương pháp hiệu quả nhất là chuyển đổi các thuốc TKIs thế hệ sau.
Việc này giúp cho người bệnh CML đạt được đáp ứng hoàn toàn về tế bào, di truyền và đáp ứng ở mức độ phân tử cao hơn, đồng thời có khả năng chống lại các đột biến kháng thuốc cao hơn đáng kể so với TKIs thế hệ trước.

Đánh giá đáp ứng điều trị với thuốc nhắm đích không chỉ liên quan đến tỷ lệ đáp ứng về di truyền hay sinh học phân tử mà thời gian đạt được đáp ứng đó cũng vô cùng quan trọng.
Tổ chức Lơ xê mi Châu Âu (European Leukemia Net – ELN) đã đưa ra hướng dẫn theo dõi người bệnh CML, tiêu chuẩn đạt được đáp ứng ở mỗi thời điểm khác nhau song song với đó là hướng dẫn chuyển đổi thuốc [6].
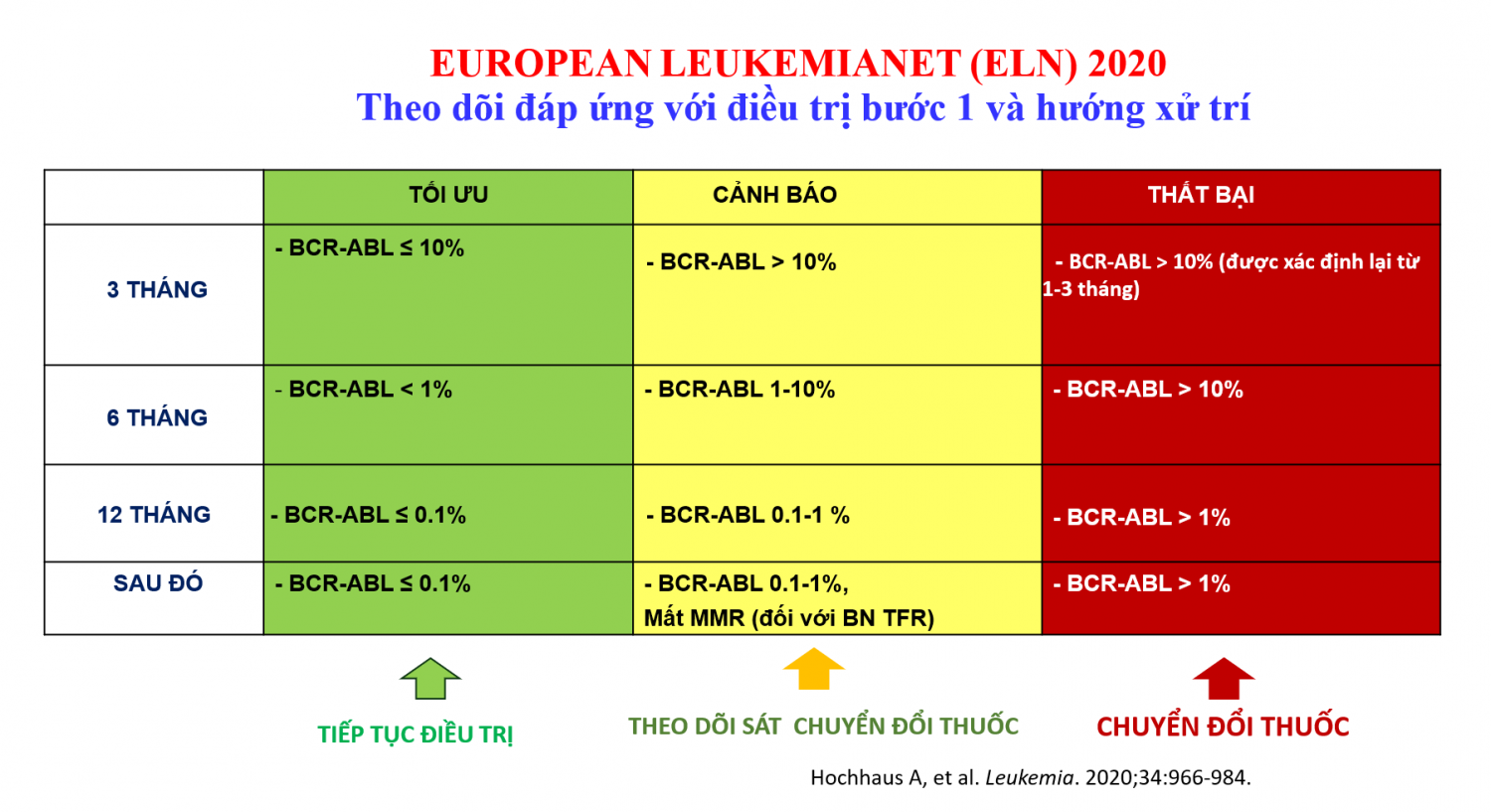
ELN khuyến cáo xét nghiệm mỗi 3 tháng đến khi đạt MMR
Đáp ứng nhiều(MMR – major molecular response): BCR- ABL(IS) ≤0,1% hoặc lượng mRNA của gen BCR-ABL giảm ít nhất 3 log dưới mức đường chuẩn.
Hậu quả của việc chậm chuyển đổi?
Với những người bệnh không dung nạp thuốc, nếu vẫn cứ tiếp tục duy trì thuốc sẽ làm các tác dụng phụ kéo dài liên tục như suy giảm chức năng gan, thận, tim mạch…, lâu ngày có thể gây nên các bệnh lý mạn tính trên các cơ quan đó.
Việc không kịp thời chuyển đổi thuốc có thể dẫn tới những hậu quả nghiêm trọng cho tiên lượng bệnh cũng như tiên lượng sống còn của người bệnh.
Bệnh có thể chuyển từ giai đoạn mạn tính sang giai đoạn tăng tốc cũng như xấu nhất đó là chuyển thành các bệnh máu ác tính như Lơ xê mi cấp (ung thư máu cấp tính). Nó thường xảy ra trong 3 năm điều trị đầu tiên [9].
Theo kết quả thử nghiệm ENESTnd (Evaluating Nilotinib Efficacy and Safety in Clinical Trials Newly Diagnosed Patients) theo dõi trong 3 năm, đã ghi nhận tỷ lệ chuyển thành cấp tính với nhóm người bệnh dùng Nilotinib là 2,1%, thấp hơn so với nhóm dùng Imatinib là 6,7% [9].
Trong đó, 50 – 60 % người bệnh chuyển cấp dòng tủy, 20 – 30 % chuyển cấp dòng lympho, còn lại 10 – 30% chuyển dạng hỗn hợp hoặc một số thể khác như rối loạn sinh tủy, lơ xê mi ngoài tủy…[10].
Nếu như trước đó người bệnh có thể chỉ cần điều trị ngoại trú, khám định kỳ và dùng thuốc uống, chất lượng cuộc sống gần như người bình thường thì nay họ sẽ phải nhập viện điều trị, tốn kém về thời gian, tiền bạc với các liệu pháp phức tạp khác như hóa trị liệu, ghép tế bào gốc… Điều quan trọng nhất là tiên lượng sống còn của họ giảm đi rất nhiều.
Thời gian sống thêm trung bình còn rất ngắn, chỉ khoảng 10.5 tháng với cả Imatinib và Nilotinib [11].
Vì vậy, trong quá trình điều trị bệnh, bên cạnh việc theo dõi sát sao của thầy thuốc thì việc tuân thủ điều trị và lắng nghe tư vấn của bác sĩ của người bệnh cũng rất quan trọng, góp phần không nhỏ vào hiệu quả điều trị.
ThS. BS. Nguyễn Thu Chang
Khoa Điều trị hóa chất
Viện Huyết học – Truyền máu TW
Tài liệu tham khảo:
1. American Cancer Society (2017). What Are the Key Statistics About Chronic Myeloid Leukemia?,<https://www.cancer.org/cancer/chronic-myeloid-leukemia/about/statistics.html>.
2. Hochhaus A, et al. Leukemia. 2020. Mar 3 [Epub ahead of print].
3. NCCN Clinical Practice Guidelines. Chronic Myeloid Leukemia. V3.2020.
4. Baccarini M, et al. Blood. 2013;122:872-884.
5. National Comprehensive Cancer Network. NCCN Clinical Practice Guidelines in Oncology. Chronic Myelogenous Leukemia. V4.2018.
6. Nguyễn Hà Thanh và Dương Doãn Thiện (2012). Các thuốc ức chế hoạt tính Tyrosin Kinase thế hệ mới trong điều trị CML. một số chuyên đề huyết học truyền máu, tập 4, 352-361.
7. Bhamidipati P. K, Kantarjian H, Cortes J và cộng sự (2013). Management of imatinib-resistant patients with chronic myeloid leukemia. Ther Adv Hematol, 4 (2), 103-117.
8. M. Baccarini, M. W. Deininger, G. Rosti và cộng sự (2013). European LeukemiaNet recommendations for the management of chronic myeloid leukemia: 2013. Blood, 122 (6), 872-884.
9. Larson RA, Hochhaus A, Hughes TP, et al. Nilotinib vs imatinib in patients with newly diagnosed Philadelphia chromosome-positive chronic myeloid leukemia in chronic phase: ENESTnd 3-year follow-up. Leukemia. 2012 May 18; Epub ahead of print. [PubMed] [Google Scholar].
10. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5656269/.
11. Larson RA, Hochhaus A, Hughes TP, et al. Nilotinib vs imatinib in patients with newly diagnosed Philadelphia chromosome-positive chronic myeloid leukemia in chronic phase: ENESTnd 3-year follow-up. Leukemia. 2012 May 18; Epub ahead of print. [PubMed] [Google Scholar].
Tài liệu này được xây dựng với sự hỗ trợ của Novartis.
Bài viết liên quan
Thế nào là không đáp ứng điều trị, không dung nạp thuốc và hậu quả đối với tiên lượng CML?
26 Tháng Sáu, 2024Bệnh bạch cầu mạn dòng tủy (CML) là một bệnh máu ác tính thường gặp, ước tính năm 2023 tại Mỹ có khoảng 8.930 người mắc CML mới và 1310…
Vai trò của tuân thủ điều trị và xét nghiệm thường quy với người bệnh CML
27 Tháng Năm, 2024Lơ xê mi kinh dòng bạch cầu hạt (CML) là một bệnh ác tính hệ tạo máu, đặc trưng bởi sự tăng sinh các tế bào dòng bạch cầu hạt…
03 yếu tố quyết định thành công trong điều trị CML
24 Tháng Tư, 2024Với sự ra đời của liệu pháp điều trị nhắm đích (TKIs), điều trị lơ xê mi kinh dòng bạch cầu hạt (CML) hay lơ xê mi dòng tủy mãn…